¡ALO A TODOS!
Bienvenidos de nuevo a este blog, el tema de hoy se encuentra dentro de las Dermatosis reaccionales (sí, como la dermatitis por pañal en el topic pasado). Para los que no me han leido desde el principio, reitero que sólo son resumenes, incluyo lo más importante y significativo ya que si desean profundizar más, necesitarían leer los libros que cito en la bibliografía que pongo en la parte final de la entrada.
Y si eres un paciente o una persona que no se encuentra dentro del área de salud, te recomiendo que primero consultes con un médico experto en el área antes de tomar acción y/o tomar algún tratamiento automedicado. Todo esto es meramente informativo y con fines de estudio.
Comencemos...
FARMACODERMIAS.
Bajo este término se incluyen todos aquellos procesos dermatológicos producidos directamente por medicamentos usados por cualquier vía (oral, intramuscular, endovenosa, rectal, ocular, por nariz y cutánea) que sean absorbidos y que pasen a la circulación general.
- Debe diferenciarse de la dermatitis por contacto:
- Si una persona presenta una reacción cutánea por administración oral de tetraciclina es FARMACODERMIA.
- Si esta respuesta cutánea es debida a la aplicación meramente tópica es dermatitis por contacto.
- El daño causado por medicamentos puede hacerse en:
- Riñón.
- OtHígado.
- Intestino.
- Sistema nervioso.
- Piel.
- Son muy frecuentes.
- No hay estadísticas en México y Estados Unidos. Pero en Inglaterra se maneja como 1 de cada 20 pacientes.
- El diagnóstico es muy difícil. (La penicilina puede causar urticaria, edema angioneurótico, eritrodermia, dermatosis ampollosa, eritema polimordo y a la vez una farmacodermia.
- ¿Qué sugiere entonces una farmacodermia?
- Aparición brusca.
- Diseminación del proceso.
- Prurito intenso.
- Presentación por brotes.
- Desaparición espontánea en poco tiempo.
- Aparición en el mismo sitio.
- Posibilidad de automedicación o de alteraciones de salud que indiquen que el paciente toma medicamentos.
- Sugerencia del mismo paciente.
- Entre las farmacodermias más comunes se encuentran:
- Eritema pigmentado fijo:
- Aparición periódica y en el mismo sitio de: manchas eritematosas, circulares, bien delimitadas, con vesículas o ampollas y muy pruriginosas.
- Van dejando con el tiempo una pigmentación café negruzca que tarda mucho en desaparecer.
- Generalmente es en mujeres que toman algún medicamento para el dolor menstrual.
- Las lesiones varían de sitio y tamaño pero generalmente aparecen en: párpados, alrededor de la boca y en glande.
- Medicamentos involucrados:
- Derivados de pirazolona.
- Analgésicos,
- Antiespasmódicos.
- Sulfonamidas.
- Fenoftaleína (en laxantes).
- Tetraciclinas.
- Barbitúricos.
- Efedrina.
- Meprobamato.
- Penicilina.
- Salicilatos.
 |
| Eritema pigmentado fijo. |
- Dermatitis exfoliativa. Eritrodermia:
- Es un síndrome, ya que varias cosas lo pueden provocar: la psoriasis corticoestropeada, dermatitis por contacto, linfomas y medicamentos.
- El cuadro clínico es muy aparatoso.
- Después de ingerir el medicamento parece desaparecer, pero realmente va aumentando de tamaño hasta cubrir por lo menos el 90% de la superficie corporal.
- No se habla de eritrodermia con menos del 80% de la piel afectada.
- Las áreas de pliegues se macera o se vuelven eczematosas, y en otras se produce la exfoliación en forma fina escama que se desprende con mucha facilidad.
- Síntomas: prurito, ardor y mucho frío, uñas brillantes, el pelo de la cabeza, axilar o pubiano se cae, afectación al estado general, presencia de adenopatías e infección secundaria en piel.
- Medicamentos involucrados:
- Carbamazepina (anticonvulsivante).
- Penicilina.
- Estreptomicina.
- Derivados de pirazolona.
- Isoniacida.
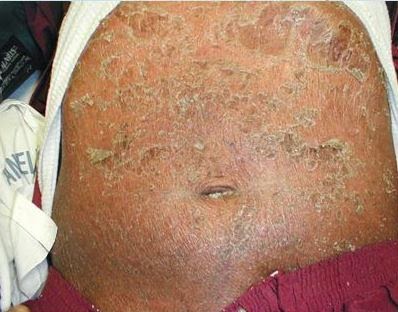 |
| Dermatitis exfoliativa o eritrodermia. |
- Dermatosis eritematoampollosas: existen varias manifestaciones, a continuación se comentarán de lo más sencillo hasta lo más grave.
- Eritema polimorfo: síndrome cutáneo caracterizado por zonas de eritema, pápulas, vesículas y ampollas que forman placas de forma y tamaño variables.
- Suele aparecer en cara, tronco, codos, rodillas, plamas y plantas.
- Síntomas generales: fiebre, artralgia y malestar general.
- La pueden causar: reacción leprosa, tuberculosis, virus, infecciones por estreptococo y medicamentos.
- Síndrome de Stevens-Jhonson: es de mayor gravedad, también llamado eritema polimorfo mayor. Se caracteriza por el ataque a mucosas.
- Junto con las lesiones eritematosas, se presentan lesiones tipo purpúricas, ampollosas, erosiones y costras.
- Predominan en: alrededor de orificios naturales.
- Síndrome del gran quemado o de Lyell: también es conocido como necrólisis epodérmica tóxica. Es aparatoso.
- Se produce la separación masiva de la epidermis de la dermis por necrosis de la membrana de unión y probablemente de los puentes de anclaje entre éstas dos capas de la piel.
- Se desprenden capas extensas de piel y dejan a la dermis desprotegida.
- Si afecta a >60% de la superficie corporal, no hay prácticamente salvación, es mortal.
- Las mucosas se afectan poco o nada.
- El proceso es muy grave sobretodo en ancianos, la mayoría muere.
- En niños se ha similado a la enfermedad de Ritter: producida por toxinas de fagos del estafilococo y el cuadro clínico se parece al síndrome de Lyell. El desprendimiento en el Ritter es subcórneo y en Lyell es subepidérmico.
- Medicamentos involucrados:
- Sulfonamidas de eliminación lenta.
- Hidantoinatos.
- Derivados de pirazolona.
- Barbitúricos.
- Penicilina.
- Carbamazepina.
- En adultos generalmente la causa es medicamentosa.
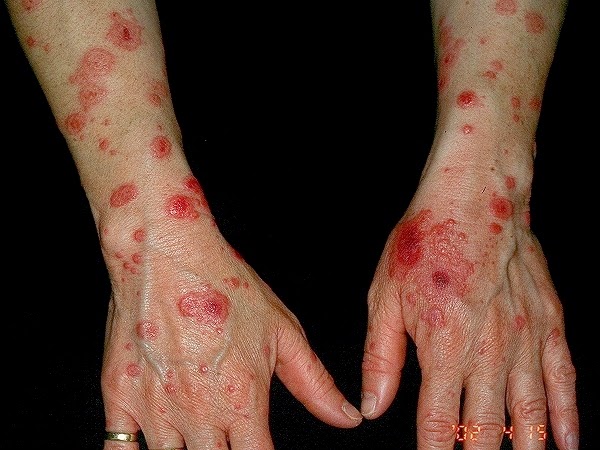 |
| Eritema polimorfo. |
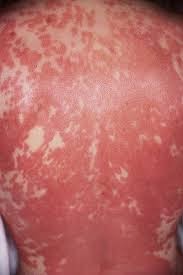 |
| Síndrome de Stevens-Jhonson. |
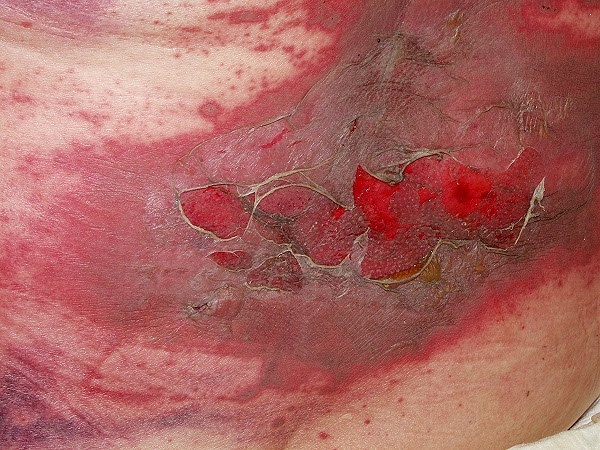 |
| Síndrome de Lyell. |
 |
| Enfermedad de Ritter (niños). |
- Otros cuadros vesiculoampollosos:
- Se conocen también con el nombre de "Toxidermia bulosa".
- Sólo aparecen ampollas o vesículas en diferentes partes del cuerpo.
- Sin cambios ni sintomatología.
- Medicamentos involucrados:
- Sulfonamidas.
- Fenoftaleína.
- Furosemide.
- Derivados de pirazolónicos.
- Halógenos.
 |
| Toxidermia bulosa. |
- Erupciones exantemáticas:
- Brote brusco de lesiones cutáneas tipo eritema y pápulas acompañadas de síntomas generales.
- El rash puede ser morbiliforme (tipo sarampión) o escarlatiforme con extensas lesiones eritematosas que producen una descamación laminar.
- Se puede confundir con los exantemas virales (sarampión, rubéola, etc).
- Medicamentos involucrados:
- Penicilina.
- Barbitúricos.
- Sulfonamidas.
- Derivados de la fenilbutazona.
- Nitrofuranos.
- Hidantoinatos.
- Cloranfenicol.
- Ácido nalidíxico.
- Eritromicina.
- Clorpromazina.
- Diazepan.
 |
| Erupción exantemática por anticonvulsivante. |
- Urticaria y angioedema (edema angioneurótico):
- Practicamente todos los medicamentos pueden producir este síndrome.
- El cuadro clínico puede ir de unas cuantas ronchas hasta el choque anafiláctico con edema angioneurótico, espasmo bronquial y edema de la glotis, con muerte inminente si no se atiende rápido al paciente (adrenalina y corticoesteroides).
 |
| Urticaria. |
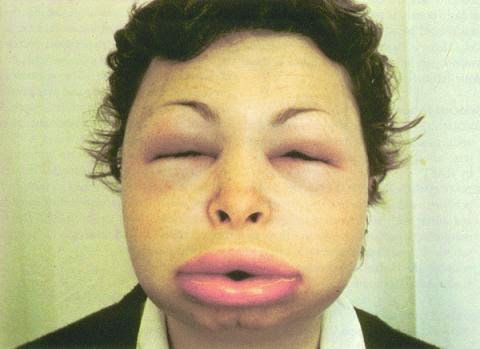 |
| Angioedema. |
- Púrpura y otras vascularitis:
- Aparición en piel de petequias y equimosis.
- Cuando se involuvran los procesos de coagulación (plaquetas): hemoptisis, hematemesis y epistaxis.
- Cuando el ataque vascular es muy intenso se presentan lesiones tipo: eritema nudoso, livedo reticular. Los medicamentos productores son los mismos.
- Medicamentos involucrados:
- Pirazolonas.
- Sulfonamidas.
- Indometacina.
- Salicilatos.
- Meprobamato.
- Sales de oro,
- Corticoesteroides.
- Erupciones acneiformes:
- Las 2 alteraciones para la producción de los síntomas del acné son: hiperqueratosis folicular + hipersecreción sebácea.
- En el caso de esta patología solo se produce la hiperqueratosis folicular.
- Las lesiones predominan en: tronco.
- Tipo de lesiones: pápulas queratósicas, SIN comedones, SIN abscesos, alguna que otra pústula.
- Medicamentos involucrados:
- Corticoesteroides.
- Halógenos (bromo y yodo).
- Fenobarbital.
- Vitamina B12.
- Isoniacida.
- Anticonceptivos tipo progestágeno.
- Andrógenos.
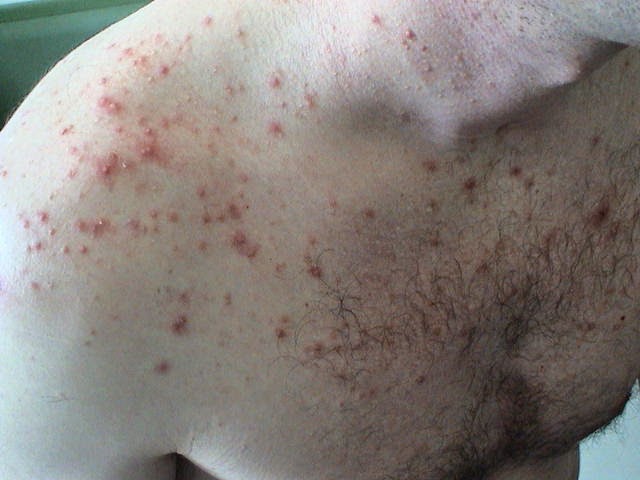 |
| Erupción acneiforme. |
- Lesiones eczematosas:
- Parecen dermatitis de contacto.
- Se atribuyen al uso por vía sistémica de:
- Penicilina.
- Estreptomicina.
- Sulfonamidas.
- Clorpromazina.
- Fenotiazina.
- Antihistamínicos.
- Clorotiazida.
- Tolbutamida.
- Discromías:
- Son de una gran varidad de tonalidades.
- Medicamentos involucrados:
- Hidantoinatos: oscura.
- Cloroquinas: gris azuloso.
- Arsénico y bromo: café.
- Metales pesados (oro, plata y bismuto): gris.
- Clorpromazina y fenotiazinas: azul.
- Mercurio: despigmenta la piel.
- Fotosensibilidad y fototoxicidad:
- Relacionado con: la radiación UV, la administración tópica y sistémica de medicamentos.
- Son medicamentos fotosensibles:
- Tetraciclinas.
- Psoralenos.
- Ácido nalidíxico.
- Clorpromazina.
- Clorotiazida.
- Griseofulvina.
- Sulfonamidas.
- Medicamentos que desencadenan otras enfermedades:
- Erupción tipo lupus: producida por procainamida, hidralazina, hidantoinatos, isoniacida, griseofulvina, metildopa, tiouracilos.
- Lesiones tipo Porfirias: revelan un metabolismo anormal de las porfirinas. Pueden desencadenarse por: alcohol, andrógenos, barbitúricos, cloroquinas, griseofulvina, meprobamatos, hidantoinatos.
- Lesiones tipo pénfigo vulgar: provocadas por D-penicilamina, rifampicina, butazolidina, penicilina.
- Alopecias:
- Es pérdida de pelo en: cabeza, cuerpo y axilas.
- Medicamentos involucrados:
- Citostáticos (ciclofosfamida).
- Azatioprina.
- Metotrexate.
- Heparina y derivados cumarínicos.
- Tiouracilo.
- Andrógenos.
- Hidantoinatos.
- Alopurinol.
- Etambutol.
- Indometacina.
- Talio (con fines suicidas, ya que se encuentra en raticidas).
- Lesiones verrugosas y vegetantes:
- El yodo y el bromo (muy usadas en la "medicina antigüa") solían producir lesiones que semejaban: tuberculosis verrugosa, nevos o cromomicosis. Su diagnóstico se hacía por la desaparición espontánea.
- Etiopatogenia:
- Muchas veces se desconoce la causa.
- Algunas de ellas son:
- Sobredosis de medicamentos.
- Interacción de medicamentos.
- Acumulación en los tejidos.
- Acción farmacológica.
- Idiosincrasia.
- Intolerancia.
- Desequilibrio ecológico (por destrucción de cierta flora útil, que favorecen la proliferación de algún patógeno).
- Exacerbación de cuadros preexistentes.
- Reacción de Jarisch-Herxheimer (al administrar un medicamento activo sobre gérmenes = puede destruirlos rápidamente y liberar sustancias tóxicas).
- Hipersensibilidad.
- Tipo I: Anafilaxia.
- Tipo II: Citotóxica.
- Tipo III: Complejos inmunes.
- Tipo IV: Hipersensibilidad retardada por linfocitos T.
- Dianóstico:
- Clínico.
- Un buen interrogatorio al paciente.
- Identificar el medicamento causal por medio de pruebas in vivo e in vitro (muchas veces no se pueden realizar).
- Tratamiento:
- Suspensión inmediata de la droga sospechosa.
- Depende del tipo de lesiones.
- Urticaria, angioedema: pueden ser útiles los antihistamínicos.
- Casos más graves: tratados como un paciente quemado en la UCI, administración de soluciones intravenosas (chequeo constante del equilibrio hidroelectrolítico), alimentación parenteral, adrenalina IV o IM, corticoesteroides o antihistamínicos.
- Evitar sobreinfecciones.
- Se ha llegado a utilizar la pentoxifilina (derivado de xantinas) que bloquea el factor de necrosis tumoral alfa. Dosis: 500mg VO cada 24 hrs. hasta que se controle el cuadro.
- Dejarle claro al paciente cuales medicamentos generaron el cuadro, y si es necesario, apuntárselos junto con los nombres comerciales. En casos graves incluso se recomienda grabarlos en una medalla/placa que siempre lleve consigo.
- Pronóstico:
- Variable. Pueden ser autolimitados o incluso llegar a la muerte.
BIBLIOGRAFÍA.
"Fitzpatrick. Dermatology in General Medicine", Goldsmith, 8va ed., Mc Graw-Hill, 2012.
"Lecciones de Dermatología de Saúl", Amado Saúl, 15a ed., Méndez Editores, 2011.
"Manual de Dermatología", Conejo-Mir, 1a ed., Aula Médica, 2010.






















.png)








0 comentarios:
Dí lo que piensas...